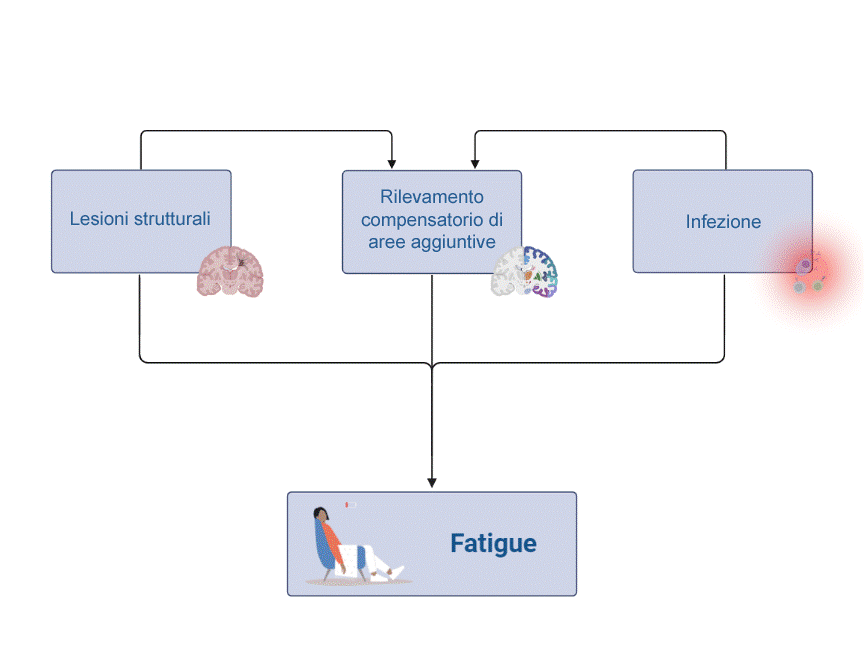
Il grafico illustra alcuni dei potenziali meccanismi, che verranno affrontati qui di seguito. È probabile che la fatigue abbia origine dalla combinazione di diverse cause e che i vari meccanismi d’insorgenza gravino sulle persone colpite in misura differenziata.
1. Fatigue causata da lesioni strutturali del cervello
Nella SM si verificano lesioni (focolai infiammatori) che possono colpire diversi punti del sistema nervoso centrale (SNC). Una causa plausibile della fatigue può essere il coinvolgimento da parte di tali lesioni di aree cerebrali deputate alla prontezza. Vi rientrano ad esempio anche l’ipotalamo e le vie nervose che da esso si diramano, le quali rivestono un ruolo importante per la vigilanza e l’attività. Allo stesso modo, nella SM spesso le lesioni si concentrano nel tronco encefalico: qui si trovano gruppi di cellule nervose (nuclei) che producono neurotrasmettitori monoaminergici (neurotrasmettitori monoamminici, ad es. dopamina, noradrenalina, serotonina), i quali intervengono in maniera importante su dinamismo, motivazione e umore, ossia elementi centrali per la fatigue. Alla fatigue si associano lesioni di tali nuclei monoaminergici o delle vie nervose che partono da essi. Infine, anche lesioni in altre regioni del sistema nervoso centrale possono compromettere generalmente l’efficienza della comunicazione tra le diverse aree del cervello. Si suppone che anche il conseguente disturbo e rallentamento dell’elaborazione delle informazioni nella corteccia cerebrale contribuisca allo sviluppo della fatigue.
2. Fatigue causata da infiammazione
Nella SM hanno luogo anche processi infiammatori al di fuori del SNC che possono influire indirettamente sulla funzionalità del cervello: nell’ambito di tali infiammazioni, si verifica una produzione di citochine (mediatori infiammatori), che a loro volta interferiscono con la sintesi dei neurotrasmettitori monoaminergici nei nuclei del tronco encefalico. La ridotta produzione di tali neurotrasmettitori, quali ad esempio la dopamina, la noradrenalina o la serotonina, può compromettere la motivazione, il dinamismo e l’umore, fattori cardine per la fatigue. Pertanto non è indispensabile che vi sia una lesione infiammatoria dei nuclei del tronco cerebrale, come descritto nella precedente sezione: anche una compromissione funzionale determinata da processi infiammatori nell’organismo può portare a un’intensificazione della fatigue.
3. La fatigue come conseguenza dell’attivazione compensatoria di reti cerebrali
Il cervello è organizzato in reti funzionali. Se, come avviene nella SM, delle lesioni interferiscono con la funzionalità di tali reti, il cervello cerca di compensare il disturbo reclutando reti differenti o aggiuntive. Tali reti supplementari di norma non sono necessarie per espletare un determinato compito. Si crea quindi un’iperattivazione del cervello o una sua attivazione secondo strutture inconsuete, risposta che presumibilmente nel breve termine è adattiva, ma che a lungo andare potrebbe causare affaticamento. È possibile osservare tale attivazione alterata anche in azioni motorie semplici, come ad esempio i movimenti delle mani, utilizzando tecniche di imaging, quale la RMN funzionale (RMNf).
4. La fatigue come conseguenza di alterazioni nella percezione del corpo e nella metacognizione
Un’altra causa potenzialmente alla base della fatigue è una percezione alterata del corpo. Si tratta di un’ipotesi relativamente nuova che riscuote al momento ampia attenzione e che è opportuno descrivere qui in funzione di alcuni dettagli.
Per comprendere questa ipotesi, è importante ricordare che il nostro cervello e il corpo umano creano insieme un circuito chiuso. Il nostro cervello, in particolare la cosiddetta corteccia viscerosensoriale (insula), registra ed elabora i segnali ricevuti dai recettori nel corpo, che riflettono una vasta gamma di stati dell’organismo. Vi rientrano ad esempio segnali generati dal battito cardiaco, dall’estensione di organi interni (ad es. lo stomaco, l’intestino o la vescica) o variazioni nella composizione del sangue (ad es. saturazione d’ossigeno, livelli glicemici, elettroliti, citochine). La percezione dei diversi stati fisiologici del corpo viene definita interocezione. Le regioni cerebrali deputate all’interocezione confrontano i segnali provenienti dal corpo con valori di riferimento. Tale confronto consente di controllare se nel corpo prevale un equilibrio fisiologico (omeostasi) in grado di garantire funzioni fisiologiche vitali. In caso di scostamento rispetto al valore di riferimento, nell’insula si genera un segnale d’errore, che rappresenta il punto di partenza di un intervento regolatorio del cervello volto a ripristinare l’equilibrio. Tale regolazione omeostatica del cervello può aver luogo mediante la produzione di ormoni nell’ipotalamo e nell’ipofisi oppure attraverso vie discendenti del cervello, che attivano azioni motorie o influiscono sul sistema nervoso autonomo. Attraverso tali vie discendenti, il cervello può agire sulla funzionalità degli organi interni che dispongono di propri meccanismi locali per il mantenimento dell’omeostasi.
L’interocezione e la regolazione omeostatica sono processi continui di fondamentale importanza per il corretto funzionamento e per la sopravvivenza dell’organismo. Si ritiene che il cervello monitori costantemente il proprio livello di efficienza nel mantenimento dell’equilibrio omeostatico. Questa forma di «auto-monitoraggio» viene definita anche metacognizione. A riguardo, il cervello può basarsi sui segnali di errore nell’insula: se i suoi interventi regolatori sono efficaci, i segnali di errore scompaiono. Se invece tali segnali di malfunzionamento si ripresentano costantemente, significa che il cervello non è attualmente in grado di ripristinare l’equilibrio omeostatico auspicato per l’organismo. L’ipotesi metacognitiva alla base della fatigue sostiene che il sintomo sia uno stato percettivo che riflette tale «impotenza» percepita e segnala che è necessario ridurre l’attività. Una reazione che ha senso, dal momento che in tal modo vengono cessati interventi regolatori inutili e, tra l’altro, viene risparmiata energia per lasciare che l’organismo si occupi della regolazione omeostatica.
Tutti abbiamo sperimentato una tale percezione di affaticamento quando, ad esempio, ci troviamo a lottare contro un’infezione, come l’influenza. Si tratta di una condizione in cui si presuppone che nell’insula vengano costantemente registrati segnali di errore determinati dall’infezione. Tali segnali di errore permangono sino a che il sistema immunitario non riesce a sconfiggere l’infezione, e noi proviamo affaticamento, contraddistinto da un marcato bisogno di riposo e tranquillità.
Nel caso dell’influenza, i segnali di errore registrati dal cervello scompaiono una volta superata l’infezione. Nella SM, invece, esistono una serie di motivi per cui nel cervello può generarsi un segnale d’errore irrisolvibile. Ad esempio, i processi infiammatori che si presentano nella SM potrebbero determinare un aumento persistente delle citochine, da cui si genererebbe uno scostamento continuo dei segnali fisiologici ricevuti rispetto al valore di riferimento. In alternativa, le lesioni infiammatorie potrebbero coinvolgere anche regioni cerebrali, quali la stessa insula, alterando così l’elaborazione dei segnali fisiologici ricevuti. In tal caso, anche condizioni fisiologiche normali potrebbero determinare segnali di errore. Di fatto l’insula appartiene alle regioni cerebrali in cui con più frequenza e intensità si manifestano lesioni infiammatorie della SM. In alternativa, i segnali di errore potrebbero risultare costantemente aumentati anche laddove le lesioni infiammatorie coinvolgano regioni cerebrali che innescano processi regolatori, quali la corteccia cingolata anteriore (ACC), l’ipotalamo o i nuclei della corteccia cerebrale. Anche queste regioni sono spesso colpite da lesioni infiammatorie nella SM. In tal caso, potrebbe essere il cervello stesso a causare un disturbo dell’omeostasi, con conseguente emissione di segnali di errore.
Diagnosi
È difficile mettere in campo un trattamento mirato della fatigue, anche perché ancora oggi mancano test specifici: non esistono infatti valori di laboratorio, referti di RMN o un qualche tipo di marcatore che indichino l’eventuale presenza della fatigue in un soggetto o la sua intensità. Per tale ragione attualmente come primo passo si procede all’esclusione di cause secondarie dell’affaticamento, tra cui ad esempio anemia, ipofunzionalità della tiroide o disturbi del sonno. È inoltre difficile tracciare un confine tra fatigue e depressione: da un lato l’affaticamento stesso è uno dei criteri diagnostici della depressione, dall’altro le persone colpite da affaticamento primario spesso sviluppano di conseguenza anche depressione. Una possibile indicazione clinica è rappresentata dal fatto che le persone affette da depressione manifestano sintomi più marcati la mattina, con un progressivo miglioramento nel corso della giornata. Di contro, le persone colpite da fatigue riportano un livello di rendimento generalmente migliore la mattina, che tendenzialmente degrada con il trascorrere della giornata. Anche la scarsa autostima e i sensi di colpa, frequenti nella depressione, non rientrano nella vera essenza della fatigue. Dopo aver escluso altre possibili cause dell’affaticamento, di norma si ricorre a questionari specifici sulla fatigue a fini diagnostici. I questionari tuttavia non consentono una stima oggettiva della fatigue e subiscono l’influenza dello stato attuale e del contesto. Inoltre molti dei questionari in uso non operano una chiara distinzione tra gli aspetti fisici e cognitivi della fatigue né differenziano tra affaticamento e tendenza a stancarsi. Ma il principale svantaggio dei questionari è il fatto che non consentono di trarre conclusioni sulla causa della fatigue.
Terapia
La scarsità delle opzioni terapeutiche per la fatigue non sorprende quindi, in considerazione delle limitate possibilità diagnostiche attualmente a disposizione. Come illustrato sopra, si presuppone che la fatigue nella sclerosi multipla abbia cause eterogenee. Per tale ragione, sono urgentemente necessari test clinici che consentano di determinare su base individuale approcci terapeutici mirati, test sino a oggi ancora non disponibili. Il fatto che sinora non sia possibile affrontare debitamente tale eterogeneità è anche uno dei motivi per cui gli studi condotti fino a oggi su possibili terapie per l’affaticamento, in particolare farmacologiche, si siano rivelati nel complesso piuttosto deludenti.
La terapia attuale per l’affaticamento nella SM si fonda su due pilastri. Il primo è rappresentato dagli approcci non farmacologici, che includono ad esempio la gestione dell’energia, l’allenamento fisico, la terapia cognitivo-comportamentale e le pratiche basate sull’attenzione consapevole. I farmaci, che costituiscono il secondo pilastro, sono tutti off-label, ossia non ufficialmente approvati con indicazione per la fatigue. Tra questi rientrano ad esempio gli antidepressivi, farmaci su prescrizione che perlopiù aumentano la disponibilità dei neurotrasmettitori monoaminergici (serotonina, noradrenalina, dopamina) nel cervello. Vengono impiegati per il loro effetto timolettico. Vengono inoltre utilizzati di frequente agenti stimolanti (ad es. il modafinil). Infine vi sono studi isolati che hanno dimostrato un effetto positivo della fampridina, del ginseng e dell’aspirina. Tra questi medicamenti solo la fampridina viene impiegata con maggiore frequenza nella pratica clinica.
Alla luce della mancanza di test clinici mirati, la terapia della fatigue nella SM è attualmente caratterizzata da un approccio di verifica per prova ed errore, un percorso spesso difficoltoso e insoddisfacente per le persone con SM interessate, anche perché, non da ultimo, di frequente la fatigue non riceve un trattamento adeguato. Di conseguenza la qualità della vita e, non di rado, la capacità lavorativa sono intaccate.
Prospettive
Attraverso uno studio supportato dalla Società svizzera SM (FAMRI: meccanismi della fatigue nella sclerosi multipla), cerchiamo di migliorare tale situazione inadeguata nell’ambito di una collaborazione con la Clinica Schulthess di Zurigo, l’Università di Zurigo e l’ETH di Zurigo. L’obiettivo dello studio FAMRI è caratterizzare la rilevanza delle diverse possibili cause dell’affaticamento mediante moderni metodi di RMN funzionale, così che in futuro sia possibile impiegare dei marker RMN come strumenti diagnostici. Per questo studio cerchiamo persone con SM a prescindere che siano interessate da fatigue o meno. Dopo una prima visita clinica, ha luogo un secondo incontro per l’esecuzione di una RMN funzionale, impiegata per determinare le reti funzionali nel cervello. Tra le due visite, le partecipanti e i partecipanti vengono dotati di actigrafo (si tratta di un segnalatore di movimento da portare al polso, dall’aspetto simile a un orologio) per misurare il sonno. Ulteriori informazioni (in tedesco) sono disponibili sul sito dello studio.
Riassunto
La fatigue è un problema molto frequente e gravoso nella SM. Con ogni probabilità alla base della sua insorgenza esistono molteplici cause, che possono presentarsi anche in concomitanza. La formulazione della diagnosi attualmente si basa sull’esclusione di cause secondarie e sulla valutazione di questionari. L’assenza di test diagnostici obiettivi comporta il rischio di stigmatizzazione e ostacola la definizione di una terapia individuale mirata. Lo sviluppo di tali test è una priorità delle attuali attività di ricerca sull’affaticamento nella SM.
Il supporto finanziario a progetti di ricerca promettenti è uno dei compiti primari della Società svizzera SM. Qui potete trovare una panoramica dei progetti.